低身長・思春期が早い遅い・肥満・夜尿症などで来院希望の皆様へ
生まれてから今までの身長体重の記録(母子手帳・半年から1年毎程度・なければある範囲で・・・)を必ずご持参いただき、成長曲線を作成してご持参いただけるととても診療がスムーズです。
Web問診にご回答ください。
成長曲線の作成についてはこちらから
当院では自費の成長ホルモン・性腺抑制療法はおこなっておりません
骨年齢測定は診断や治療に必須ではないと考えているため、測定するレントゲンの設備がありません

- 成長曲線をつけてみましょう
- 低身長症
- 思春期早い・遅い
- 小児肥満症
成長曲線とは?
身長体重を年齢ごとにグラフにしたもので、母子手帳の後ろにある曲線です。
成長曲線をつけることで、成長の傾向(いまの身長が標準からどれくらい離れているか? 1年間でどのくらい成長しているか? など)がわかります。
とても沢山の情報量があって大事な指標です。
お子さんが生まれてから今までの身長・体重を成長曲線につけてみてください。
6歳以降のお子さんには小児内分泌学会のHPからダウンロードできます。
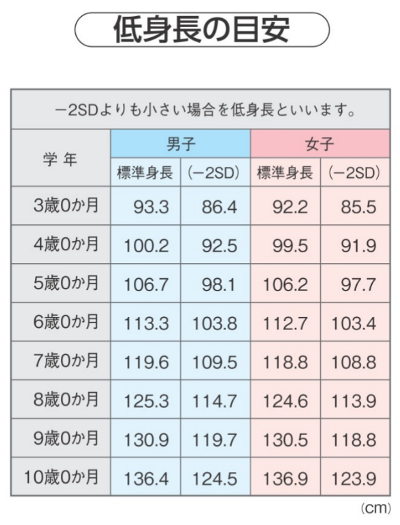
① 身長が同年齢の標準身長から-2SD(標準偏差の2倍)以下の場合
② 1年間の身長の成長速度が2年続けて-1.5SD 以下(小学校低学年では4㎝以下)
成長速度の変化は成長曲線をつけることによってパッとみてわかります。
<当院での低身長の見方と治療について>
当院では成長曲線をつけた上で、診察をし、必要があれば血液検査やを行います。
診察では主要臓器(心臓・肝臓など)の病気がないか?と思春期の進みをチェックします。(女児では乳房の成長、男児では精巣のサイズを計測)
血液検査では一般的な検診で行う項目に加えて、甲状腺ホルモン、性腺のホルモン、ソマトメジンC(IGF-1)を測定します。
ソマトメジンC(IGF-1)とは・・・?
脳から出た指令を受けて下垂体(かすいたい)から分泌された成長ホルモンが働くと肝臓で産生される物質です。比較的安定で変動も少ないのでGHのすぐれた分泌評価指標として用いられます。
当院では保険適応のある疾患の治療は行いますが、自費の成長ホルモン、性腺抑制療法は行っておりません。
<低身長の原因>
- 思春期がゆっくりくるお子さん
通常女児は10歳頃、男児は12歳頃から始まる思春期がゆっくりのお子さんは思春期が始まる前に、一時的に成長率の低下を認めることがあります。 - 甲状腺ホルモン欠損症
先天性のホルモン欠損症は新生児マススクリーニングで診断されるので、ほとんどは後天性です。体重増加、疲労、便秘、硬い乾いた毛、乾燥した厚いざらざらの皮膚などの症状を伴う場合もあります。血液検査と甲状腺超音波検査で診断が可能です。甲状腺ホルモンにて治療ができます。 - 成長ホルモン欠損症
ソマトメジンC(IGF-1)の値が年齢と思春期の進度とを考えあわせて低値であった場合に疑います。2種類の成長ホルモンの負荷試験で低値を認めた場合に診断されます。<成長ホルモン治療の保険適応について>
ほとんどの低身長で保険適応にはなりません。適応のある疾患は下記です。
① 成長ホルモン欠損症
前項参照
② SGA性低身長症(お母さんのお腹の中にいる期間(在胎週数)に相当する標準身長・体重に比べ小さく生まれたお子さん)
3歳以降で成長ホルモン治療の保険適応がある場合があります。治療の適応になるかどうかは基準があります。母子手帳をご持参の上、ご相談ください。
③ ターナー症候群
染色体検査で診断されます。二千人に一人くらいの割合でみられ、女の子にある2本のX染色体が一本しかなかったり、一部が欠けていたりします。多くは思春期遅発、心疾患の合併があります。
④ プラダーウイリー症候群・骨形成不全症・腎不全など
思春期にはいると性ホルモンが上昇し、身長の伸びが上昇します。
女児は10歳頃、男児は12歳頃から通常始まります。
女児は乳房腫大、男児は精巣容量増大が思春期の始まりを示します。
乳房腫大はわかりやすいですが、精巣容量増大は専門家が見ないとなかなかわかりにくいです。
<思春期早発症>
思春期発来が女児で7.6歳、男児9歳以下のお子さんは思春期早発症と言われます。
ごくまれに脳腫瘍や甲状腺機能低下症などが原因になっていることがあります。
検査を行ったうえで、原因となる疾患がない場合(特発性といいます)は思春期を抑える治療を行うことができます。
月1回の注射による治療は当院で治療可能です。
<思春期遅発症>
思春期発来が女児で13歳、男児で14歳で認められないお子さんは思春期遅発症と言われます。原因となる疾患を検査した上で、ホルモンの治療を行うことがあります
小児の肥満は食の欧米化により1960年頃~2000年頃まで増え続け、現在は減少傾向となりましたが小学6年生の10人に1人は肥満と言われています。
子どもの肥満のほとんどは単純性肥満(原発性肥満)といって摂取エネルギーが消費エネルギーを上回っているために生ずるものです。
つまり食事・おやつ・ジュースなどの過剰摂取、食事内容のバランスの悪さ、さらに運動不足などによって起こるものがほとんどです。
肥満度を使って評価します。肥満度は標準体重に対して実測体重が何%上回っているかを示すもので下記の式で計算されます。
肥満度=(実測体重-標準体重) / 標準体重×100 (%)
幼児では肥満度15%以上は太りぎみ、20%以上はやや太りすぎ、30%以上は太りすぎとされ、学童では肥満度20%以上を軽度肥満、30%以上を中等度肥満、50%以上を高度肥満といいます。
肥満度曲線は小児内分泌学会HPからダウンロードできます。
肥満は生活習慣病と呼ばれる2型糖尿病、脂質異常症、高血圧などの原因となります。
これらは動脈硬化を促進し将来的に心筋梗塞や脳卒中を起こすリスクがあげます。
年長児の肥満は大人の肥満に移行しやすいことがわかっています。
思春期の時期になると体形が固定化され、さらに自我が芽生えて生活習慣が変えにくくなることから治療が難しくなります。
できるだけ早いうちに治療を始めることが大切です。
治療は?_
大人のダイエットのように大幅な体重減少は必要はありません。
今の体重を維持するようにします。成長するにつれ身長が伸びていきますので、今の体重を維持できれば、次第に肥満は解消されていきます。
当院では食事療法(食事を写メしていただきアドバイス)や運動療法を少しずつ取り入れていきます。定期的に通院することで、体重コントロールに対するモチベーションを維持できます。
食事療法・運動療法の一例
・ジュースを水・お茶に変更。
・お菓子を食べる時間と量を決める。
・糖質・炭水化物(白米・パン・麺など)の量を減らす又はお代わりなし、野菜はお代わり自由など。
・大皿盛りではなく、食べる量を見える化。
・運動嫌いのお子さんでも生活の中でできる運動(エスカレーターではなく階段を使う・自転車に乗らず歩く・散歩をするなど)を取り入れる。
- 甲状腺機能低下・亢進症
- 甲状腺機能亢進症
- 夜尿症
<甲状腺機能低下症>
成長の遅れ、骨格の発達の遅れ、思春期の遅れ、体重増加、疲労、便秘、硬い乾いた毛、乾燥した厚いざらざらの皮膚などがあります。
甲状腺ホルモン補充療法は当院で行っています。血液検査・甲状腺エコーにて経過観察します。
- 先天性甲状腺機能低下症
生まれつき甲状腺のはたらきが弱く甲状腺ホルモンが不足する疾患です。発生頻度は3000-5000人にひとり程度と推定されています。新生児マススクリーニング検査でほとんどが診断されます。 - 後天性甲状腺機能低下症
一般的に橋本甲状腺炎が原因です。
橋本甲状腺炎では、体の免疫系が甲状腺の細胞を攻撃するため、慢性の炎症が引き起こされ、甲状腺ホルモンの分泌量が低下します。
頻脈、体重減少、手指のふるえ(振戦)、発汗増加などの甲状腺ホルモン過剰に伴う症状やびまん性甲状腺腫、眼球突出などの特有の症状があげられます。
特に小児では学力低下、身長の伸びの促進、落ち着きのなさなども認められます。
自己免疫性疾患で、血液中の甲状腺ホルモンが過剰になって、全身の代謝が亢進します。
小児における好発年齢は思春期以降ですが、幼児例も認められます。15歳未満の発症は約5%です。
男女比は約1:7で、女児に多く発症します。
甲状腺ホルモンの分泌を抑制し正常化するために
1)内科的治療、
2)外科治療、
3)放射線治療、の3種類の治療法があります。
当院では内科的治療が可能です。
血液検査・甲状腺エコーにて経過観察します。
<夜尿症とは>
夜尿症とは寝ている間に無意識に排尿する状態が5歳を過ぎて月に1回以上あることをいいます。
5歳で約20%、7歳でも約10%のお子さんに夜尿を認めます。
実は夜尿のお子さんは多いのです。
夜尿は成長とともにほとんどが自然になくなっていきます。
けれども、その過程で、お子さんの学校生活・人間関係に影響がでたり、自信をなくしてしまったりして、お子さん自身、困っていることがあります。
<夜尿症の原因>
1.膀胱の容量が少なく、膀胱に尿を貯めることができない
2.膀胱の容量は十分だが、尿量が多く膀胱に早く溜まってしまう
3.1.と2.に加えて尿意で目が覚めにくい
など夜尿症の原因は様々ありますので、診察時に問診や検査で原因を把握致します。
<夜尿症の治療>
当院では「スマイル!こども日誌」(夜尿の有無・朝のおしっこの量・夕食の時間などを記録するもの)をつけていただき、「日常生活の対策」を行います。
また便秘症があると夜尿が起こりやすいので、便秘がある場合は便秘の治療を行います。
アラーム療法やお薬による治療を行うこともあります。
<日常生活での対策>
1.排尿させるために無理やり夜中に起こさないようにしましょう。
2.水分の取り方は朝、昼は多くてもかまいませんが、夕方の水分を控えます。
夕食を就寝前2~3時間前にすませることも有効です。夕食から就寝までの水分はコップ1杯以内にしましょう。
3.規則正しい生活のリズムを作ってあげましょう。
・就寝前にトイレに行かせる
・十分な睡眠時間を確保する
4.利尿作用のあるカフェインを含んだ飲み物(お茶など)を控えましょう。
5.寒さ(冷え性)への対策(お腹や足を冷やさない)をしてあげましょう。
6.おしっこをがまんする訓練をして膀胱の容量を増やしてあげましょう。
<アラーム療法>
夜尿アラームをパンツに装着します。
アラームには小さなセンサーがついていて、尿に反応し濡れるとアラームが鳴ります。
その音でお子さんを起こす仕組みになっています。
アラームで起きることを繰り返すうちに、膀胱に貯められる尿の量が増えていき、夜尿が改善されていきます。
<お薬による治療>
漢方薬:お子さんの体質に合わせてあう漢方薬を処方します。
抗利尿ホルモン薬:寝る前に服用したり点鼻することで、夜間の尿量を減少させる効果があります。
<最後に>
夜尿は子どもの性格・ご家族の育て方などとは関係がありません。
夜尿は親御さんにとってもお洗濯が増えたり、「またなの~・・・」と思うこともあるかもしません。
お子さんは大好きなママ・パパを困らせたくないと思いながら、「またやってしまった・・・」と自分を責めているかもしれません。
かならず夜尿はよくなりますから「起こさず、焦らず、怒らず、比べない。そしてできたらう~んと褒める」
ご家族で協力しておねしょから卒業するという目標を持ってがんばりましょう。









